С 15 по 19 июня в Санкт-Петербурге проходил XI Всероссийский съезд неврологов — крупнейшее профильное событие в России. Секция, посвященная болезням двигательного нейрона, оказалась настолько востребованной, что не всем желающим хватило места в зале. Публикуем расшифровку доклада врача-невролога, к.м.н. Льва Брылева, заведующего 1-м отделением неврологии ГБУЗ «ГКБ им В.М. Буянова ДЗМ», медицинского директора благотворительного фонда «Живи сейчас».
При боковом амиотрофическом склерозе паллиативная помощь нужна на максимально ранних этапах заболевания. На практике люди с БАС в России до недавнего времени обращались в службу помощи людям с БАС только через два года с момента проявления первых симптомов. В результате семья теряла время: мы уже не могли обсудить с ними решения, от которых зависело качество их жизни по мере прогрессирования болезни.
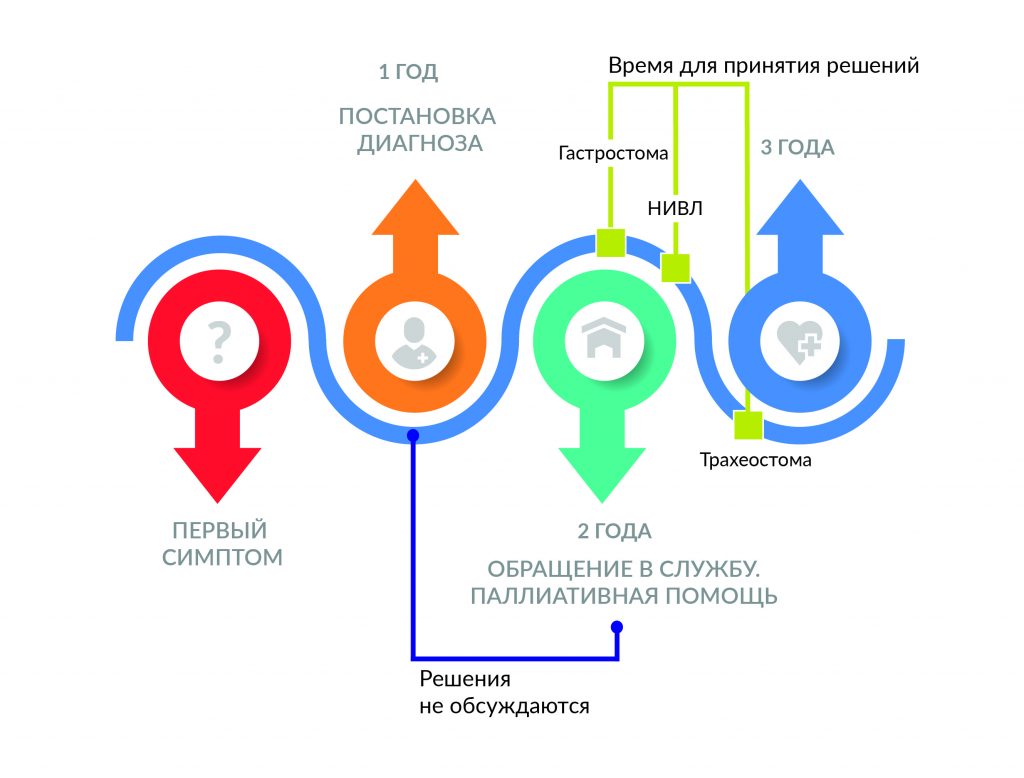
Оставить в неведении или …
Важно своевременно сообщать диагноз пациенту. К сожалению, мы до сих пор сталкиваемся с ситуациями, когда врач не знает, как сообщить человеку о неизлечимом диагнозе, и предпочитает руководствоваться устаревшим мнением, что, если эффективного лечения не существует, то лучше и вовсе оставить человека в неведении. Почему важно сообщать диагноз? Это позволяет человеку быть готовым на всех этапах болезни. Сегодня существуют методы более точного определения прогноза прогрессирования заболевания. Кроме того, пациенту нужно время, чтобы принять решение по установке гастростомы, а врачу — на применение болеющим НИВЛ. Большинство пациентов успевают вовремя, до снижения ЖЕЛ до критической отметки, установить гастростому, если, конечно, им вовремя ее назначили. Гастростомия и применение аппарата НИВЛ продлевают и повышают качество жизни пациента. Поэтому врачам необходимо обучаться навыкам сообщения плохих новостей.
После сообщения диагноза одним из эффективных способов рассказать человеку о неизлечимой болезни и ее проявлениях являются поликлинические приемы — хороший опыт, который мы заимствовали у британских коллег. Во время таких приемов у специалистов есть возможность рассказать об основных подходах к решению проблем с дыханием и глотания. В результате примерно четверть пациентов, проживающих в Москве и состоящих на учете в службе БАС, используют морфин для снятия симптомов дыхательной недостаточности, что является золотым стандартом для снятия ощущения нехватки воздуха при БАС.

Морфин при одышке
В декабре прошлого года в отделение реанимации поступил пациент с одышкой 10 баллов из 10 без лабораторных признаков гиперкапнии. При традиционном подходе он с вероятностью 99% был бы интубирован, попал бы на ИВЛ и, возможно, никогда бы не вышел из отделения реанимации. Но ранее мы длительно наблюдали этого пациента и точно знали, что он категорически отказывается от того, чтобы оказаться на ИВЛ на всю оставшуюся жизнь. Я убедил реаниматологов помочь ему медикаментозно: был назначен морфин внутривенно под контролем газового состава крови. Уже наутро я увидел, что пациент прекрасно себя чувствует и просит выписать его домой! 31 декабря пациент был выписан домой, он встретил Новый год дома, с семьей и прожил еще три месяца с морфиновой помпой. Он не испытывал одышки, а родственники не были в панике, что его надо везти в реанимацию. При использовании морфина у него не было лабораторных признаков нарастания дыхательной недостаточности. Положительная реакция на морфин наблюдается у 50% пациентов (доза составляет 23 мг в сутки в виде таблеток или подкожных инъекций). Морфин дает нам возможность предложить альтернативу тем пациентам, которые не хотят оказаться на дыхательном аппарате. Этот метод снятия одышки нужно иметь на вооружении, если ваш пациент — человек с БАС. Сейчас назначить морфин может терапевт или врач паллиативной помощи в поликлинике. Необходимо также следить за состоянием пациента по мере применения морфина: здесь тоже есть свои особенности, возможны осложнения — это нужно иметь в виду.
Трудные решения
В 2017 году 88% московских пациентов службы БАС умерло дома. Это хороший показатель, т. к. большинство людей все-таки хотят умереть дома в окружении близких, а не в стенах реанимации. Наша служба добивается этого благодаря раннему обсуждению с пациентом решений и методов лечения, которые могут быть использованы.
Первое решение — это раннее направление пациента за паллиативной помощью в профильные учреждения. Здесь решаются вопросы по морфину и дыхательной поддержке.
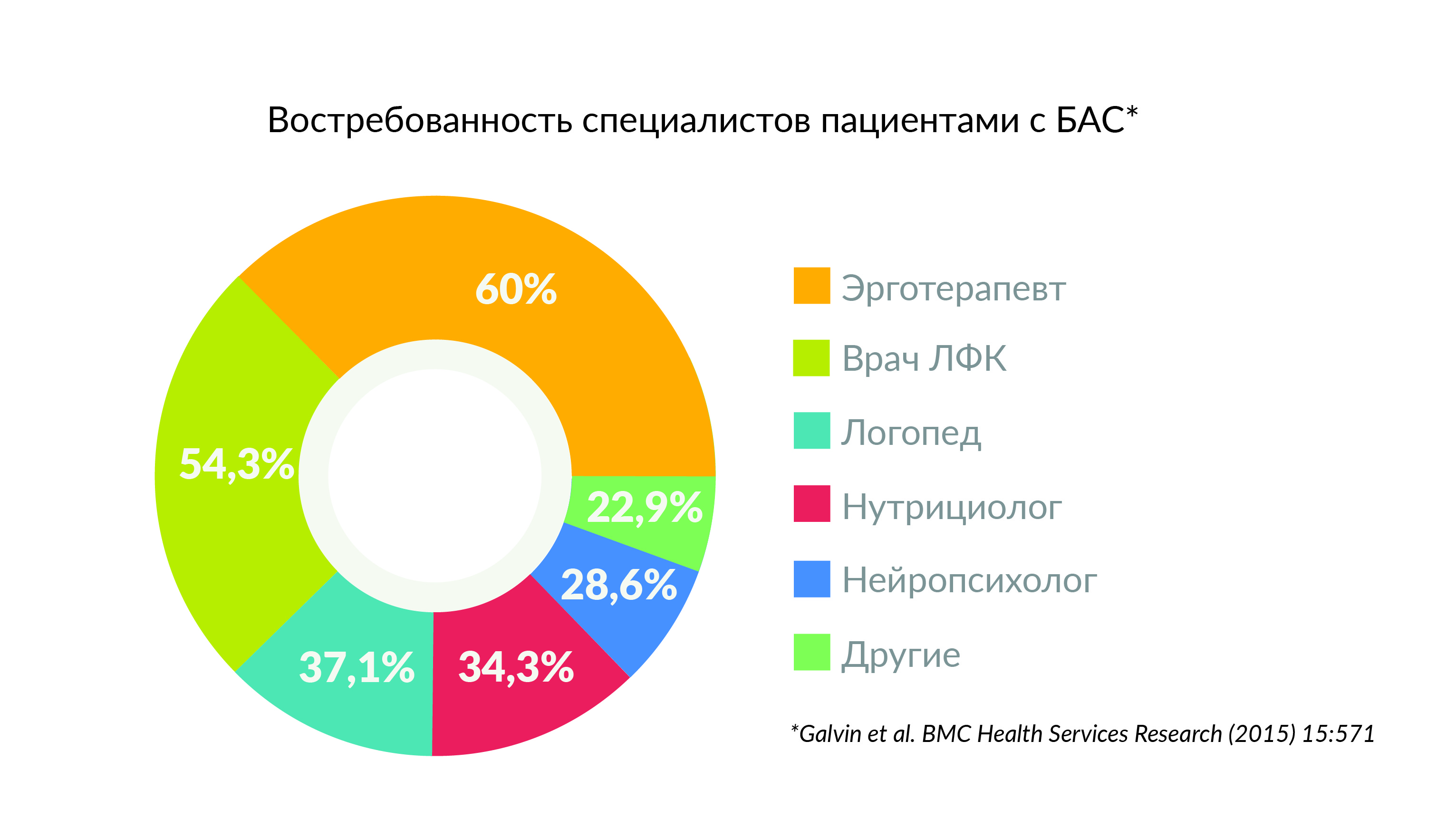
Второе решение — это поддерживающая реабилитация. Например, статистика обращений к специалистам по реабилитации в европейских центрах БАС показывает, что болеющие БАС чаще обращаются к эрготерапевту, врачу ЛФК, логопеду и другим специалистам, нежели к неврологу. Если человеку уже диагностировали БАС и он не участвует в научных исследованиях, то невролог ему не нужен.
Показательны и наши данные по музыкальной терапии, которая направлена на увеличение растяжимости и силы дыхательных мышц. Мы оценивали большое количество параметров как дыхания, так и речи. Один из показателей — сила мышц вдоха. В период от 1 до 6 недель мы только наблюдали пациента, за это время у него снижалась сила мышц вдоха. Затем включали занятия с музыкальным терапевтом, а после — самостоятельные упражнения дома. С момента начала занятий сила мышц вдоха либо стабилизировалась, либо постепенно повышалась.
Именно эта реабилитация является поддерживающей. У нас нет задачи поставить болеющего БАС на ноги ввиду особенностей заболевания, но есть способы, которые позволяют максимально долго поддерживать сохранные функции и продлить активный период их жизни. Это те методы, которые улучшают качество жизни пациентов: они нам сами об этом говорят.
Сегодня перед службой и благотворительным фондом помощи людям с БАС «Живи сейчас» стоит задача оказать содействие в создании клинических рекомендаций, передать накопленные за годы работы знания и опыт и внедрить их в государственную систему паллиативной помощи.